Kontinuální monitorace koncentrace glukózy (CGMS)
Pracoviště: Fakultní nemocnice Motol
Vloženo: 19. 1. 2024
Tato technologie se stále více využívá ve sledování především pacientů s diabetem 1. typu. Ale je možné ji využít i u pacientů s diabetes mellitus 2. typu, případně jiných typů diabetu.
PRINCIP TÉTO TECHNOLOGIE
Při používání této technologie je potřeba si uvědomit, že senzor měří koncentraci glukózy v podkožní tkáni (mezibuněčné tekutině) a NE v krvi. Zejména v případě prudších změn glykémie pak nemusí odpovídat naměřené hodnoty glukózy ze senzoru údaji z glukometru zjištěnému ve stejném okamžiku (údaje ze CGM mají oproti údajům z glukometru 10-20 minut zpoždění - výjimečně i 30minut).
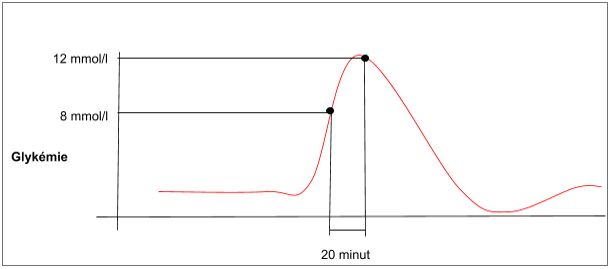
Příklad odlišnosti naměřených hodnot glukózy znázorňuje obrázek.
Glukometr by zde ukazoval již glykémii 12mmol/l. CGM systém, se senzorem měřícím v mezibuněčné tekutině, by díky zpoždění ukazoval teprve hodnotu 8mmol/l.
Všechny typy CGM systémů mají tzv. trendové šipky. Ty sice mohou vypadat na různých zařízeních odlišně (mají různé grafické podoby), ale u všech systémů ukazují zda hodnota glukózy je vyrovnaná (trendová šipka jde vodorovně) nebo např. prudce stoupá či klesá. To výrazně zjednodušuje práci se senzory i přes zmiňované opoždění hodnot oproti glukometru a jím naměřené glykémii (hladině cukru v krvi). Zde by přijímač CGM ukazoval sice hladinu glukózy 8mmol/l, ale pravděpodobně s trendovou šipkou jdoucí prudce nahoru.
ČÁSTI CGM SYSTÉMU
1. Senzor
- Jedná se o část systému, která je připevněna na těle. Hlavní částí je malá tenká ohebná elektroda, která je zavedena do podkoží.
- Snímá změny koncentrace glukózy v podkožní tkáni (mezibuněčné tekutině).
- Pracuje na podkladě elektrochemických metod.
- Senzor se zavádí na místa běžně používaná pro aplikaci (podávání) inzulinu jako břicho, paže, vnější strana stehen...
- Nejpřesnější měření jsou často na zadní straně paže.
- Životnost senzoru se liší podle výrobce, senzory t.č. dostupné na našem trhu jsou určeny pro 7 až 14 denní použití.
- Vzdálenost mezi zavedeným senzorem a místem použitým pro podání inzulinu (příp. místem zavedení kanyly inzulinové pumpy) by měla být minimálně 8 cm.
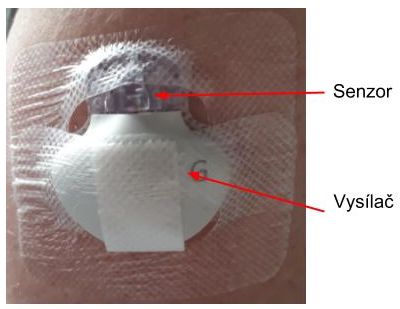


2. Vysílač (transmiter)
- Vyhodnocuje údaje ze senzoru a odesílá je do přijímače (dnes většinou s využitím bluetooth).
- V nejmodernějších systémech mohou být senzor i vysílač spojeny do jednoho zařízení (součástky).
3. Přijímač
- Zachycuje odesílané údaje, výsledky zaznamenává a umožňuje zobrazení naměřených hladin glukózy.
- Do paměti jsou ukládány průměrné hodnoty hladiny (koncentrace) glukózy v pětiminutových intervalech = 288 hodnot za den.
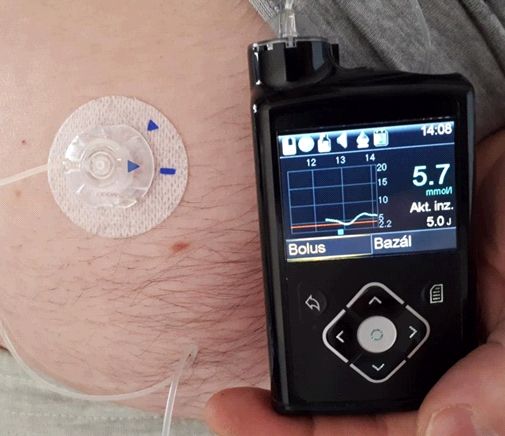
- Přijímačem může být mobilní telefon, inzulinová pumpa či speciální přijímač (přístroj) určený pro daný senzor

Inzulinová pumpa MiniMed 780G
ZÁKLADNÍ FUNKCE CGM SYSTÉMU
-
Umožňuje zobrazit na displeji přijímače hodnoty glukózy naměřené senzorem.
-
Hodnoty jsou jsou většinou ukládány v 5minutových intervalech.
-
To umožňuje lepší edukaci pacientů a efektivnější úpravy inzulinového režimu.
-
Poskytuje možnost nastavení alarmů pro hypoglykémii či hyperglykémii.
- Hranice může být pro každého individuální (jedinečná).
- Při překročení zadaných limitů přístroj vydá zvukový (vibrační) signál. -
Některé systémy umožňují i nastavení prediktivních alarmů
- Upozorňují zvukově na předpokládaný rozvoj hypoglykémie či hyperglykémie
- Systém hodnotí aktuální hladiny glukózy a její probíhající změny. Signalizace se spustí, pokud systém vypočítá, že se glukóza v mezibuněčné tekutině dostane v předem stanoveném čase (u některých systémů např. během 30minut) k zadaným hodnotám. Např. že během 30minut se při současném klesání pacient dostane k vybrané hodnotě glukózy 3,5mmol/l. Pacient tak může včas reagovat - např. užít malé množství jednoduchých cukrů. -
Možnost nastavení alarmů snižuje rizika nočních a nerozpoznaných hypoglykémií.
- Je nutné se ujistit o dostatečné slyšitelnosti alarmů.
-
Na přijímačích se zobrazují nejen hladiny glukózy, ale i trendové šipky ukazující směr vývoje glukózy.
-
Grafické provedení může být odlišné pro různé systémy - různý počet šipek nahoru či dolů nebo šipky jdoucí rovně, lehce vzhůru a kolmo vzhůru...
-
Díky trendovým šipkám lze i přes měření v mezibuněčné tekutině (a s tím spojené zpoždění oproti hladinám cukru v krvi) odhadovat lépe vývoj hladiny glukózy a plánovat další kroky.
- Systémy umožňují dnes různými formami zaznamenávat údaje o činnostech, okolnostech, které mohou mít vliv na vývoj hladin glukózy - například strava (množství sacharidů), dávky inzulinu, fyzickou aktivitu, stres…
- Tyto údaje následně zlepšují možnosti hodnocení vývoje hladin glukózy a plánování dalšího dávkování inzulinu.
-
Při propojení CGM systému a určitých inzulinových pump lze vytvořit tzv. hybridní smyčku. Více viz https://www.cukrovka.cz/hybridni-okruh
-
Některé pumpy při propojení se CGM systémem umožňují alespoň funkci tzv. prediktivního zastavení. Inzulinová pumpa zastaví výdej inzulinu při předpokladu, že se hladina glukózy dostane během stanoveného času k nastavenému prahu glykémie. Např. při stanovení prahu na 3,5mmol/l pumpa dle prudkosti poklesu hladin glukózy zastaví výdej inzulinu již např. při 5,4 mmol/l (při rychlejším klesání) nebo např. při 4,5 mmol/l (při pozvolném poklesu). Vše doprovází signalizace alarmu.
-
Pokud je nastaveno pouze zastavení při hypoglykémii, pumpa vypne výdej inzulinu při poklesu hladiny glukózy pod stanovený práh. Nezastavuje předem. (Např. při prahu 3,5mmol/l se výdej pumpy vypne až při 3,5 mmol/l).
-
Všechny systémy dnes nějakým způsobem umožňují stažení naměřených dat do počítače a jejich následné grafické a tabulkové vyhodnocení.
-
To umožňuje nejen pacientovi, ale i lékaři zhodnotit celkovou kompenzaci diabetu, vývoj hladin glukózy, reakce na pohyb, na dávky inzulinu...
Kalibrace
-
Kalibraci je třeba provádět při stabilní (vyrovnané) glykémii, která je pokud možno v normálních hodnotách. Tzn. trendové šipky by v té chvíli měly ukazovat rovně. Kalibrace by neměla být prováděna při větším stoupání nebo klesání hladin glukózy.
-
S ohledem na zpoždění v ukazovaných hodnotách (viz výše) mezi glukometrem a CGM by při kalibraci v okamžiku výkyvů glykémie mohlo dojít k “rozhození” měření senzoru a to až na celý další den - senzor pak ukazuje nepřesně. Pokud se podaří zkalibrovat při kolísání CGM vícekrát jsou měření ze senzoru velmi nepřesná.
-
Řada systémů je dnes již uváděna jako bezkalibrační (např. Dexcom G6, Dexcom G7, Guardian 4...). Přesto kalibrace hlavně při prvních dnech nového senzoru nemusí být špatná. Při správném provedení zpřesňuje měření. U některých "bezkalibračních" systémů je opravdu vhodné kalibraci provést (samozřejmě správně ;0), aby bylo dosaženo co nejlepších výsledků.
-
Určitě by měla být provedena, pokud se Vám zdají měření nepřesná.
-
Některé systémy kalibraci stále vyžadují.
Nevýhody
-
Cena systému
-
Stále je omezení úhrady pojišťovnou, přestože se možnosti výrazně zlepšily. Pro dlouhodobé užívání musí pacienti s DM 1. typu splňovat přesná kritéria (požadavky). Diabetici s jiným typem diabetu zatím nemají běžně pojišťovnou tento systém monitorace pro každodenní používání hrazen a to ani pokud musí podávat inzulin několikrát denně (viz. kapitoly: Pro koho a kdy je CGMS určen).
-
Senzor zatím vydrží 7-14 dní
-
Invazivní zavádění - drobná elektroda stále musí být zavedena do podkoží.
-
Senzor musí být připevněn po celou dobu využití na kůži - je po dobu své životnosti nesundatelný (tedy pokud má nadále fungovat ;) .
-
Kožní reakce - nejčastěji na náplast/lepidlo, kterým je senzor přichycen. Reakce na samotnou elektrodu tak časté nejsou.
SHRNUTÍ - aneb na co NESMÍME zapomenout:
-
Jedná se o metodu umožňující stanovení a zaznamenání hladin glukózy v pětiminutových intervalech v průběhu celých 24 hodin.
-
V současné době je CGM invazivní metodou (senzor je zaveden částečně do podkoží), neinvazivní metody jsou bohužel zatím jen ve vývoji.
-
Kalibrace není u části systémů nutná, ale je vhodná.
-
Stanovujeme hladinu glukózy v mezibuněčné tekutině, NE v krvi (NE glykémii).
- Může docházet ke zpoždění vývoje hodnot, a to až o 20 minut.
- Hodnoty na monitoru CGM a současně naměřená glykémie glukometrem se mohou odlišovat.
-
Reakce na podání inzulinu může být zpožděná
- Po podání inzulinu se změny na senzoru, vlivem času nutného ke vstřebání inzulinu + zpoždění senzoru, mohou projevit až po delší době. Nelze očekávat, že po 20minutách od podání inzulinu již bude vidět jasný pokles glykémie. Hyperglykémii po jídle je vhodné korigovat přídatnou dávkou inzulinu (bolusem) až za 2-3 hodiny po jídle. -
Při akutních stavech (např. příznacích hypoglykémie) je nutná kontrola glukometrem.- Po zaléčení akutního stavu (např. hypoglykémie nebo hyperglykémie s ketoacidózou) je nutné provést následnou kontrolu také glukometrem.
- Vyvarujete se tak např. možnosti závažného poklesu glykémie, který zatím senzor nestihl zachytit. Senzor může ukazovat normální hodnoty hladin glukózy, ale reálně může být již hypoglykémie. Může se jednat o opoždění senzoru (zde často ukazuje trendová šipka jasně dolů). -
Nikdy nelze vyloučit ani chybovost senzoru.
-
Odchylka může tvořit až 10 %.
-
U CGM je hlavním přínosem zobrazení vývoje koncentrace glukózy - celkové vyhodnocení výše zmiňované rozdíly proto výrazně neovlivní.



